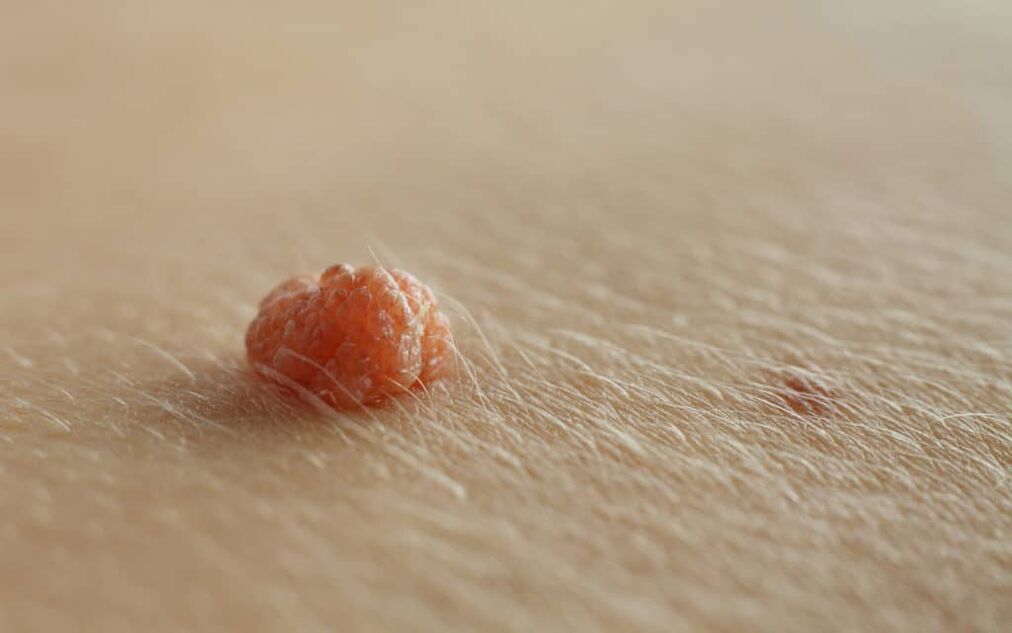
Peniswarzen sind die häufigste sexuell übertragbare Krankheit bei Männern und werden durch das humane Papillomavirus (HPV) verursacht. Peniswarzen erscheinen typischerweise als weiche, fleischfarbene bis braune Plaques auf der Eichel und dem Schaft des Penis.
Um einen aktuellen Überblick über das aktuelle Verständnis, die Diagnose und die Behandlung von Peniswarzen zu geben, wurde eine Überprüfung durchgeführt, bei der Schlüsselbegriffe und Ausdrücke wie „Peniswarzen" und „Genitalwarzen" verwendet wurden. Die Suchstrategie umfasste Metaanalysen, randomisierte kontrollierte Studien, klinische Studien, Beobachtungsstudien und Rezensionen.
Epidemiologie
Eine HPV-Infektion ist weltweit die häufigste sexuell übertragbare Krankheit. Eine HPV-Infektion bedeutet nicht, dass eine Person Genitalwarzen entwickelt. Es wird geschätzt, dass 0, 5–5 % der sexuell aktiven jungen Erwachsenen bei einer körperlichen Untersuchung Genitalwarzen aufweisen. Das Höchstalter der Erkrankung liegt bei 25–29 Jahren.
Ätiopathogenese
HPV ist ein doppelsträngiges DNA-Virus ohne Kapsid, das zur Gattung Papillomavirus der Familie Papillomaviridae gehört und nur Menschen infiziert. Das Virus hat ein zirkuläres Genom von 8 Kilobasen Länge, das acht Gene kodiert, darunter Gene für zwei strukturelle Verkapselungsproteine, nämlich L1 und L2. Der virusähnliche Partikel, der L1 enthält, wird bei der Herstellung von HPV-Impfstoffen verwendet. L1 und L2 vermitteln eine HPV-Infektion.
Es ist auch möglich, sich gleichzeitig mit mehreren HPV-Typen anzustecken. Bei Erwachsenen wird eine genitale HPV-Infektion hauptsächlich durch sexuellen Kontakt und seltener durch Oralsex, Haut-zu-Haut-Kontakt und Fomites übertragen. Bei Kindern kann eine HPV-Infektion als Folge von sexuellem Missbrauch, vertikaler Übertragung, Autoinfektion, Infektion durch enge Familienkontakte und durch Infektionsträger auftreten. HPV dringt durch Mikrotraumen auf der Haut oder den Schleimhäuten in die Zellen der Basalschicht der Epidermis ein.
Die Inkubationszeit der Infektion variiert zwischen 3 Wochen und 8 Monaten, mit einem Durchschnitt von 2–4 Monaten. Die Krankheit tritt häufiger bei Personen mit den folgenden prädisponierenden Faktoren auf: Immunschwäche, ungeschützter Geschlechtsverkehr, mehrere Sexualpartner, ein Sexualpartner mit mehreren Sexualpartnern, sexuell übertragbare Infektionen in der Vorgeschichte, frühe sexuelle Aktivität, kürzere Zeitspanne zwischen zwei Treffen und ein anderer. neuen Partner und habe Geschlechtsverkehr, während ich mit ihm zusammen lebe, unbeschnitten bin und rauche. Weitere prädisponierende Faktoren sind Feuchtigkeit, Mazeration, Trauma und Epitheldefekte im Penisbereich.
Histopathologie
Die histologische Untersuchung zeigt Papillomatose, fokale Parakeratose, schwere Akanthose, multiple vakuolisierte Koilozyten, Gefäßdehnung und große Keratohyalinkörnchen.
Klinische Manifestationen
Peniswarzen sind im Allgemeinen asymptomatisch und können gelegentlich Juckreiz oder Schmerzen verursachen. Genitalwarzen befinden sich normalerweise am Frenulum, an der Eichel, an der Innenseite der Vorhaut und am Sulcus koronalis. Zu Beginn der Krankheit erscheinen Peniswarzen typischerweise als kleine, diskrete, weiche, glatte, perlmuttartige, kuppelförmige Papeln.
Läsionen können einzeln oder in Gruppen (Cluster) auftreten. Sie können gestielt oder breitbasig (sitzend) sein. Mit der Zeit können die Papeln zu Plaques verschmelzen. Warzen können fadenförmig, exophytisch, papillomatös, warzig, hyperkeratotisch, zerebriform, pilzförmig oder blumenkohlförmig sein. Die Farbe kann fleischfarben, rosa, gerötet, braun, violett oder hyperpigmentiert sein.
Diagnose
Die Diagnose wird klinisch gestellt, in der Regel auf der Grundlage der Anamnese und der körperlichen Untersuchung. In-vivo-Dermatoskopie und konfokale Mikroskopie tragen zur Verbesserung der diagnostischen Genauigkeit bei. Morphologisch gesehen können Warzen fingerförmig, zirbeldrüsenförmig oder mosaikförmig sein. Zu den Merkmalen der Vaskularisierung zählen glomeruläre, haarnadelförmige und punktförmige Gefäße. Papillomatose ist ein wesentliches Merkmal von Warzen. Einige Autoren schlagen die Verwendung des Essigsäuretests (Aufhellung der Warzenoberfläche bei Anwendung von Essigsäure) zur Unterstützung der Diagnose von Peniswarzen vor.
Die Empfindlichkeit dieses Tests ist bei hyperplastischen Peniswarzen hoch, bei anderen Arten von Peniswarzen und subklinisch infizierten Bereichen gilt die Empfindlichkeit jedoch als gering. Eine Hautbiopsie ist selten gerechtfertigt, sollte jedoch in Betracht gezogen werden, wenn atypische Merkmale vorliegen (z. B. atypische Pigmentierung, Verhärtung, Adhäsion an darunter liegenden Strukturen, harte Konsistenz, Geschwüre oder Blutungen), wenn die Diagnose unsicher ist oder wenn Warzen auf verschiedene Behandlungen nicht ansprechen . Obwohl einige Autoren eine PCR-Diagnostik vorschlagen, um unter anderem den HPV-Typ zu bestimmen, der das Malignitätsrisiko bestimmt, wird die HPV-Typisierung in der Routinepraxis nicht empfohlen.
Differenzialdiagnose
Die Differentialdiagnose umfasst perlmuttartige Penispapeln, Fordyce-Granula, Acrochordons, Warzen bei Syphilis, Molluscum contagiosum, Granuloma anulare, Lichen planus, Lichen planus, seborrhoische Keratose, epidermaler Nävus, kapilläres variköses Lymphangiom, Lymphogranuloma venereum, Krätze, Syringom, posttraumatisches Neurom. , Schwannom, Bowenoidpapulose und Plattenepithelkarzinom.
Perlmuttartige PenispapelnPräsentieren als asymptomatische, kleine, glatte, weiche, gelbliche, perlweiße oder fleischfarbene Papeln, konisch oder kuppelförmig mit einem Durchmesser von 1 – 4 mm. Die Läsionen sind im Allgemeinen in Form und Größe einheitlich und symmetrisch verteilt. Typischerweise finden sich Papeln in einzelnen, doppelten oder mehreren Reihen kreisförmig um die Krone und den Sulcus der Eichel. Die Papeln sind am deutlichsten auf dem Kronenrücken zu erkennen und am Frenulum weniger auffällig.
Fordyce-Granulat- das sind vergrößerte Talgdrüsen. Auf der Eichel und dem Schaft des Penis erscheinen Fordyce-Granula als glatte, asymptomatische, isolierte oder gruppierte, diskrete, cremegelbe Papeln mit einem Durchmesser von 1–2 mm. Am deutlichsten sind diese Papeln am Penisschaft während der Erektion oder beim Ziehen der Vorhaut zu erkennen. Manchmal kann aus diesem Granulat ein dickes, kreidiges oder käseartiges Material herausgedrückt werden.
Acrochordons, auch Hautanhängsel genannt, sind weiche, fleischfarbene bis dunkelbraune, gestielte oder breitbasige Hautwucherungen mit glatter Kontur. Manchmal können sie hyperkeratotisch sein oder ein warziges Aussehen haben. Die meisten Acrochordons haben einen Durchmesser zwischen 2 und 5 mm, obwohl sie manchmal größer sein können, insbesondere in der Leistengegend. Acrochordons können an fast jedem Körperteil auftreten, sind jedoch am häufigsten am Hals und im intertriginösen Bereich zu sehen. Wenn sie im Penisbereich auftreten, können sie Peniswarzen imitieren.
Seitliche Warzen- Hierbei handelt es sich um Hautveränderungen bei sekundärer Syphilis, die durch die Spirochäte Treponema pallidum verursacht werden. Klinisch erscheinen Condylomata lata als feuchte, grauweiße, samtige, flache oder blumenkohlartige, große Papeln oder Plaques. Sie neigen dazu, sich in den warmen, feuchten Bereichen der Genitalien und des Perineums zu entwickeln. Die sekundäre Syphilis ist durch einen nicht juckenden, diffusen, symmetrischen makulopapulösen Ausschlag am Rumpf, an den Handflächen und an den Fußsohlen gekennzeichnet. Zu den systemischen Manifestationen gehören Kopfschmerzen, Müdigkeit, Pharyngitis, Myalgie und Arthralgie. Es können erythematöse oder weißliche Ausschläge auf der Mundschleimhaut auftreten, ebenso wie Alopezie und generalisierte Lymphadenopathie.
Granuloma anulareist eine gutartige und selbstlimitierende entzündliche Erkrankung der Dermis und des Unterhautgewebes. Die Pathologie ist durch asymptomatische, konsistente, braun-violette, erythematöse oder fleischfarbene Papeln gekennzeichnet, die meist ringförmig angeordnet sind. Mit fortschreitender Erkrankung kann eine zentrale Rückbildung festgestellt werden. Häufig wächst ein Ring aus Papeln zu einer ringförmigen Plaque zusammen. Das Granulom befindet sich meist an den Streckflächen der distalen Extremitäten, kann aber auch am Schaft und an der Eichel vorkommen.
Lichen planus der Hautist eine chronisch entzündliche Dermatose, die sich durch flache, vieleckige, violette, juckende Papeln und Plaques äußert. Am häufigsten tritt der Ausschlag an den Beugeflächen der Hände, des Rückens, des Rumpfes, der Beine, Knöchel und der Eichel auf. Etwa 25 % der Läsionen treten an den Genitalien auf.
Epidermaler NävusEs handelt sich um ein Hamartom, das vom embryonalen Ektoderm ausgeht und sich in Keratinozyten, apokrine Drüsen, ekkrine Drüsen, Haarfollikel und Talgdrüsen differenziert. Die klassische Läsion ist eine solitäre, asymptomatische, gut umschriebene Plaque, die Blaschkos Linien folgt. Der Ausbruch der Krankheit erfolgt meist im ersten Lebensjahr. Die Farbe variiert von fleischig bis gelb und braun. Mit der Zeit kann sich die Läsion verdicken und warzig werden.
Das kapilläre variköse Lymphangiom ist eine gutartige sackartige Erweiterung der kutanen und subkutanen Lymphknoten. Der Zustand ist durch Blasenansammlungen gekennzeichnet, die Froscheiern ähneln. Die Farbe hängt vom Inhalt ab: Die weißliche, gelbe oder hellbraune Farbe ist auf die Farbe der Lymphflüssigkeit zurückzuführen, während die rötliche oder bläuliche Farbe auf das Vorhandensein roter Blutkörperchen in der Lymphflüssigkeit nach einer Blutung zurückzuführen ist. Die Blasen können sich verändern und ein warziges Aussehen annehmen. Man findet sie häufiger an den Extremitäten, seltener im Genitalbereich.
Venerisches Lymphogranulomist eine sexuell übertragbare Krankheit, die durch Chlamydia trachomatis verursacht wird. Die Krankheit ist durch eine vorübergehende, schmerzlose Genitalpapel und, seltener, eine Erosion, ein Geschwür oder eine Pustel gekennzeichnet, gefolgt von einer inguinalen und/oder femoralen Lymphadenopathie, die als Buboes bezeichnet wird.
Allgemein,SyringomeEs handelt sich um asymptomatische, kleine, weiche oder dichte, fleischfarbene oder braune Papeln mit einem Durchmesser von 1–3 mm. Sie finden sich meist im periorbitalen Bereich und auf den Wangen. Allerdings können Syringome am Penis und am Gesäß auftreten. Wenn sich Syringome am Penis befinden, können sie mit Peniswarzen verwechselt werden.
Schwannome- Dabei handelt es sich um Tumore, die von Schwann-Zellen ausgehen. Penisschwannome treten normalerweise als einzelner, asymptomatischer, langsam wachsender Knoten auf der Rückseite des Penisschafts auf.
Bowenoide Papuloseist eine präkanzeröse fokale intraepidermale Dysplasie, die normalerweise als multiple rotbraune Papeln oder Plaques im Anogenitalbereich, insbesondere im Penis, auftritt. Die Pathologie ist mit einem Plattenepithelkarzinom in situ vereinbar. In 2–3 % der Fälle kommt es zu einem invasiven Plattenepithelkarzinom.
Allgemein,PlattenepithelkarzinomDer Penis äußert sich in Form eines Knotens, eines Geschwürs oder einer erythematösen Läsion. Der Ausschlag kann warzig, leukoplakisch oder skleroseartig sein. Die bevorzugte Stelle ist die Eichel, gefolgt von der Vorhaut und dem Penisschaft.
Komplikationen
Peniswarzen können aufgrund ihres kosmetischen Aussehens und ihrer Ansteckungsgefahr, ihrer Stigmatisierung, Bedenken hinsichtlich der zukünftigen Fruchtbarkeit und des Krebsrisikos sowie ihres Zusammenhangs mit anderen sexuell übertragbaren Krankheiten Anlass zu großer Sorge oder Sorge für den Patienten und seinen Sexualpartner geben. Schätzungen zufolge leiden 20–34 % der betroffenen Patienten an sexuell übertragbaren Krankheiten. Patienten empfinden häufig Schuldgefühle, Schamgefühle, ein geringes Selbstwertgefühl und Angst. Menschen mit Peniswarzen leiden häufiger an sexuellen Funktionsstörungen, Depressionen und Angstzuständen als die gesunde Bevölkerung. Dieser Zustand kann negative psychosoziale Auswirkungen auf den Patienten haben und sich negativ auf seine Lebensqualität auswirken. Große exophytische Läsionen können bluten, eine Verstopfung der Harnröhre verursachen und den Geschlechtsverkehr beeinträchtigen. Eine maligne Transformation ist selten, außer bei immungeschwächten Personen. Patienten mit Peniswarzen haben aufgrund einer Koinfektion mit Hochrisiko-HPV ein erhöhtes Risiko, an Genitalkrebs, Kopfkrebs und Halskrebs zu erkranken.
Vorhersage
Wenn keine Behandlung erfolgt, können sich Genitalwarzen von selbst auflösen, unverändert bleiben oder an Größe und Anzahl zunehmen. Etwa ein Drittel der Peniswarzen bilden sich ohne Behandlung zurück und die durchschnittliche Zeit bis zum Verschwinden beträgt etwa 9 Monate. Bei richtiger Behandlung verschwinden 35 bis 100 % der Warzen innerhalb von 3 bis 16 Wochen. Auch wenn die Warzen verschwinden, kann die HPV-Infektion bestehen bleiben und zu erneuten Warzen führen. Die Rezidivraten liegen innerhalb von 6 Monaten nach der Behandlung zwischen 25 und 67 %. Ein höherer Prozentsatz an Rückfällen tritt bei Patienten mit subklinischer Infektion, wiederkehrender Infektion (Reinfektion) nach Geschlechtsverkehr und bei Vorliegen von Immundefekten auf.
Behandlung
Die aktive Behandlung von Peniswarzen ist der Nachsorge vorzuziehen, da sie zu einer schnelleren Auflösung der Läsionen führt, die Angst vor einer Ansteckung des Partners verringert, emotionalen Stress lindert, das ästhetische Erscheinungsbild verbessert, das mit Penisläsionen verbundene soziale Stigma verringert und Symptome (z. B. Juckreiz) lindert , Schmerzen oder Blutungen). Bei Peniswarzen, die länger als zwei Jahre bestehen, ist die Wahrscheinlichkeit, dass sie von selbst verschwinden, deutlich geringer, daher sollte zunächst eine aktive Behandlung angeboten werden. Die Beratung von Sexualpartnern ist obligatorisch. Auch ein Screening auf sexuell übertragbare Krankheiten wird empfohlen.
Aktive Behandlungen können in mechanische, chemische, immunmodulatorische und antivirale Behandlungen unterteilt werden. Es gibt nur sehr wenige detaillierte Vergleiche zwischen verschiedenen Behandlungsmethoden. Die Wirksamkeit variiert je nach Behandlungsmethode. Bisher konnte keine Behandlung nachgewiesen werden, die anderen Behandlungen durchweg überlegen ist. Die Wahl der Behandlung sollte von den Fähigkeiten des Arztes, den Vorlieben und der Toleranz des Patienten gegenüber der Behandlung sowie der Anzahl der Warzen und der Schwere der Erkrankung abhängen. Vergleichende Wirksamkeit, einfache Verabreichung, Nebenwirkungen, Kosten und Verfügbarkeit der Behandlung sollten ebenfalls berücksichtigt werden. Im Allgemeinen gilt eine selbst verabreichte Behandlung als weniger wirksam als eine selbst verabreichte Behandlung.
Der Patient führt die Behandlung zu Hause durch (nach ärztlicher Verordnung)
Behandlungsmethoden in der Klinik
Zu den in der Klinik verwendeten Methoden gehören Podophyllin, Kryotherapie mit flüssigem Stickstoff, Dichloressigsäure oder Trichloressigsäure, orales Cimetidin, chirurgische Entfernung, Elektrokauterisation und Kohlendioxid-Lasertherapie.
Flüssiges Podophyllin 25 %, abgeleitet von Podophyllotoxin, hemmt die Mitose und verursacht Gewebenekrose. Das Medikament wird 6 Wochen lang einmal pro Woche direkt auf die Peniswarze aufgetragen (maximal 0, 5 ml pro Behandlung). Podophyllin sollte 1 bis 4 Stunden nach der Behandlung abgewaschen werden und nicht auf Bereiche mit hoher Hautfeuchtigkeit aufgetragen werden. Die Wirksamkeit der Warzenentfernung erreicht 62 %. Aufgrund von Berichten über Toxizität, einschließlich Todesfälle, im Zusammenhang mit der Anwendung von Podophyllin wird Podofilox, das ein viel besseres Sicherheitsprofil aufweist, als bevorzugt angesehen.
Flüssiger Stickstoff, die Behandlung der Wahl bei Peniswarzen, kann mit einer Sprühflasche oder einem Wattestäbchen direkt auf die Warze und 2 mm um sie herum aufgetragen werden. Flüssiger Stickstoff verursacht Gewebeschäden und Zelltod, indem er schnell zu Eiskristallen gefriert. Die zur Zerstörung von Warzen erforderliche Mindesttemperatur beträgt -50 °C, obwohl einige Autoren sogar -20 °C für wirksam halten.
Die Wirksamkeit der Warzenentfernung erreicht 75 %. Zu den Nebenwirkungen zählen Schmerzen während der Behandlung, Erythem, Schuppenbildung, Blasenbildung, Erosion, Geschwürbildung und Dyspigmentierung an der Applikationsstelle. Eine kürzlich parallel durchgeführte randomisierte Phase-II-Studie mit 16 iranischen Männern mit Genitalwarzen zeigte, dass die Kryotherapie mit Wartners Formulierung, die eine Mischung aus 75 % Dimethylether und 25 % Propan enthielt, ebenfalls wirksam war. Weitere Untersuchungen sind erforderlich, um diese Schlussfolgerung zu bestätigen oder zu widerlegen. Es sollte gesagt werden, dass die Kryotherapie mit der Zusammensetzung von Wartner weniger wirksam ist als die Kryotherapie mit flüssigem Stickstoff.
Dichloressigsäure und Trichloressigsäure können zur Behandlung kleiner Peniswarzen eingesetzt werden, da ihre Fähigkeit, in die Haut einzudringen, begrenzt ist. Jede dieser Säuren wirkt, indem sie Proteine koaguliert, was zur Zellzerstörung und damit zur Entfernung der Peniswarze führt. An der Applikationsstelle kann ein brennendes Gefühl auftreten. Rückfälle treten nach der Anwendung von Bichloressigsäure oder Trichloressigsäure genauso häufig auf wie bei anderen Methoden. Die Medikamente können bis zu dreimal wöchentlich angewendet werden. Die Wirksamkeit der Warzenentfernung variiert zwischen 64 und 88 %.
Elektrokoagulation, Lasertherapie, Kohlendioxidlaser oder chirurgische Exzisionsarbeiten durch mechanische Zerstörung der Warze können in Fällen eingesetzt werden, in denen eine ausreichend große Warze oder eine Warzenansammlung vorhanden ist, die mit konservativen Behandlungsmethoden nur schwer entfernt werden kann. Mechanische Behandlungsmethoden weisen den höchsten Wirkungsgrad auf, ihre Anwendung birgt jedoch ein höheres Risiko für Narbenbildung auf der Haut. Eine Lokalanästhesie, die 20 Minuten vor dem Eingriff auf nicht verschlossene Läsionen aufgetragen wird, oder eine Mischung aus Lokalanästhetika, die eine Stunde vor dem Eingriff auf verschlossene Läsionen aufgetragen wird, sollten als Maßnahmen angesehen werden, die Beschwerden und Schmerzen während des Eingriffs reduzieren. Zur chirurgischen Entfernung großer Läsionen kann eine Vollnarkose eingesetzt werden.
Alternative Behandlungen
Patienten, die auf Erstbehandlungen nicht ansprechen, können auf andere Behandlungen oder eine Kombination von Behandlungen ansprechen. Die Zweitlinientherapie umfasst topisches, intraläsionales oder intravenöses Cidofovir, topisches 5-Fluorouracil und topisches Ingenolmebutat.
Bei immungeschwächten Patienten mit therapierefraktären Warzen kann eine antivirale Therapie mit Cidofovir in Betracht gezogen werden. Cidofovir ist ein azyklisches Nukleosidphosphonat, das die virale DNA-Polymerase kompetitiv hemmt und dadurch die Virusreplikation verhindert.
Zu den Nebenwirkungen von topischem (intraläsionalem) Cidofovir gehören Reizungen, Erosionen, postinflammatorische Pigmentveränderungen und oberflächliche Narbenbildung an der Applikationsstelle. Die Hauptnebenwirkung von intravenösem Cidofovir ist Nephrotoxizität, die durch Flüssigkeitszufuhr mit Kochsalzlösung und Probenecid verhindert werden kann.
Verhütung
Genitalwarzen können bis zu einem gewissen Grad verhindert werden, indem man die sexuelle Aktivität hinauszögert und die Anzahl der Sexualpartner begrenzt. Latexkondome reduzieren bei konsequenter und korrekter Anwendung die Übertragung von HPV. Sexualpartner mit Anogenitalwarzen sollten behandelt werden.
HPV-Impfstoffe sind vor der sexuellen Aktivität wirksam und dienen der primären Infektionsprävention. Dies liegt daran, dass Impfstoffe keinen Schutz vor Krankheiten bieten, die durch impfte HPV-Typen verursacht werden, die eine Person durch frühere sexuelle Aktivitäten erworben hat. Der Beratende Ausschuss für Immunisierungspraktiken des Centers for Disease Control and Prevention, die American Academy of Pediatrics, das American College of Obstetricians and Gynecologists, die American Academy of Family Practice und die International Human Papillomavirus Society empfehlen die routinemäßige Impfung von Mädchen und Jungen mit dem HPV Impfstoff.
Das Zielalter für die Impfung liegt für Mädchen und Jungen bei 11–12 Jahren. Der Impfstoff kann bereits im Alter von 9 Jahren verabreicht werden. Drei Dosen HPV-Impfstoff sollten im Monat 0, im Monat 1-2 (normalerweise 2) und im Monat 6 verabreicht werden. Eine Nachimpfung ist für Männer unter 21 Jahren und für Frauen unter 26 Jahren angezeigt, wenn dies nicht der Fall ist im Zielalter geimpft wurden. Auch schwulen oder immunkompetenten Männern unter 26 Jahren wird die Impfung empfohlen, sofern sie noch nicht geimpft sind. Eine Impfung verringert das Risiko einer HPV-Infektion und der anschließenden Entwicklung von Warzen und Peniskrebs. Die Impfung sowohl von Männern als auch von Frauen verringert das Risiko von Genitalwarzen am Penis besser als die Impfung nur von Männern, da Männer von ihren Sexualpartnern eine HPV-Infektion bekommen können. Die Prävalenz anogenitaler Warzen ist aufgrund der Einführung der HPV-Impfung von 2008 bis 2014 deutlich zurückgegangen.
Abschluss
Peniswarzen sind eine sexuell übertragbare Krankheit, die durch HPV verursacht wird. Diese Pathologie kann negative psychosoziale Auswirkungen auf den Patienten haben und sich negativ auf seine Lebensqualität auswirken. Obwohl etwa ein Drittel der Peniswarzen ohne Behandlung verschwinden, ist eine aktive Behandlung vorzuziehen, um die Auflösung der Warzen zu beschleunigen, die Angst vor Infektionen zu verringern, emotionalen Stress zu reduzieren, das kosmetische Erscheinungsbild zu verbessern, das mit Penisläsionen verbundene soziale Stigma zu reduzieren und die Symptome zu lindern.
Aktive Behandlungsmethoden können mechanisch, chemisch, immunmodulatorisch und antiviral sein und oft kombiniert werden. Bisher hat sich keine Behandlung als überlegen gegenüber den anderen erwiesen. Die Wahl der Behandlungsmethode sollte von der Fachkenntnis des Arztes in dieser Methode, den Präferenzen und der Verträglichkeit der Behandlung durch den Patienten sowie der Anzahl der Warzen und der Schwere der Erkrankung abhängen. Vergleichende Wirksamkeit, Benutzerfreundlichkeit, Nebenwirkungen, Kosten und Verfügbarkeit der Behandlung sollten ebenfalls berücksichtigt werden. HPV-Impfstoffe vor sexueller Aktivität sind wirksam bei der Primärprävention von Infektionen. Das Zielalter für die Impfung liegt sowohl für Mädchen als auch für Jungen bei 11 bis 12 Jahren.

























